腎臓内科
診療科部長からのメッセージ

濱野 高行
従来、慢性腎臓病(CKD)は進行すると考えられてきましたが、画期的な薬剤が糖尿病性腎臓病や多発性嚢胞腎、ネフローゼで開発されつつあり、一部は現在使えるようになってきました。これらの薬剤を適切に使うことで、腎機能の悪化スピードを鈍化させるだけでなく、改善させることもできるようになってきたのです。また腎不全でよくみられる浮腫(むくみ)の治療も進化しました。当科では、これらの最新の薬剤も含めて提供し、透析にならないように最善のことをさせて頂きます。
また不幸にも治療開始が遅れ、末期腎不全になった際にも、3つの選択肢があります。それは血液透析、腹膜透析、腎移植です。日本では、腎代替療法というと血液透析を思い浮かべるでしょうが、極端に心機能の悪い場合や、仕事やライフスタイルの関係で週3回の血液透析のために病院に通うことができない場合、腹膜透析を推奨します。また、腎臓を提供するドナーがいる場合には、腎移植も選択肢に入ります。
これら3つの療法により末期腎不全の患者さんは、腎不全では死亡しません。では、腎不全患者はどのような疾患で亡くなるのでしょうか?実は腎不全では、高血圧や血管石灰化が進行することで、脳梗塞、心筋梗塞、心不全、不整脈などで亡くなることが非常に多い現状です。また、末期腎不全では栄養状態が悪くなり、免疫機能が落ちることから感染症も死因の一つです。当科では、腎臓しか診ないという姿勢ではなく、腎不全に伴う貧血、骨、心臓合併症の早期診断とその治療にも傾注し、腎不全患者さんのトータルケアにあたります。
また不幸にも治療開始が遅れ、末期腎不全になった際にも、3つの選択肢があります。それは血液透析、腹膜透析、腎移植です。日本では、腎代替療法というと血液透析を思い浮かべるでしょうが、極端に心機能の悪い場合や、仕事やライフスタイルの関係で週3回の血液透析のために病院に通うことができない場合、腹膜透析を推奨します。また、腎臓を提供するドナーがいる場合には、腎移植も選択肢に入ります。
これら3つの療法により末期腎不全の患者さんは、腎不全では死亡しません。では、腎不全患者はどのような疾患で亡くなるのでしょうか?実は腎不全では、高血圧や血管石灰化が進行することで、脳梗塞、心筋梗塞、心不全、不整脈などで亡くなることが非常に多い現状です。また、末期腎不全では栄養状態が悪くなり、免疫機能が落ちることから感染症も死因の一つです。当科では、腎臓しか診ないという姿勢ではなく、腎不全に伴う貧血、骨、心臓合併症の早期診断とその治療にも傾注し、腎不全患者さんのトータルケアにあたります。
診療科の特色
蛋白尿/血尿の精査から腎不全進行抑制対策・腎代替療法(血液透析や腹膜透析)、腎移植への紹介までにトータルとしての腎臓病診療と取り組んでいるのが当腎臓内科の最大の特徴です。
腎炎・腎不全教室という教育入院を、コメディカルや地域医療連携室と共同で実施しています。また「患者さんと御家族のための腎臓病セミナー(市民公開講座)」を開催しています。他院実地医療の先生から当院の受診がなくとも予約いただける「腎臓病集団栄養指導」も設けています。扁桃摘出とステロイド・パルス療法も積極的に推進しています。
糖尿病性腎症や難治性ネフローゼ症候群、急速進行性糸球体腎炎の治療のみならず、高血圧や電解質異常の診断・治療、合併症を有する急性および慢性腎不全患者の治療、膠原病に伴う腎障害、妊娠高血圧(いわゆる妊娠中毒症)、腹膜透析、血液透析のシャント治療 (PTA)、エコーを用いた腎動脈の評価 (腎血管性高血圧)においても高い水準の医療を提供できると自負致しております。
腎炎・腎不全教室という教育入院を、コメディカルや地域医療連携室と共同で実施しています。また「患者さんと御家族のための腎臓病セミナー(市民公開講座)」を開催しています。他院実地医療の先生から当院の受診がなくとも予約いただける「腎臓病集団栄養指導」も設けています。扁桃摘出とステロイド・パルス療法も積極的に推進しています。
糖尿病性腎症や難治性ネフローゼ症候群、急速進行性糸球体腎炎の治療のみならず、高血圧や電解質異常の診断・治療、合併症を有する急性および慢性腎不全患者の治療、膠原病に伴う腎障害、妊娠高血圧(いわゆる妊娠中毒症)、腹膜透析、血液透析のシャント治療 (PTA)、エコーを用いた腎動脈の評価 (腎血管性高血圧)においても高い水準の医療を提供できると自負致しております。
診療・治療に対する心がけ
患者さんに信頼される安心・安全の医療を高い学問的レベルに基づいて実践することを常に心掛けています。
まず、詳細な尿検査の分析・腎機能検査の評価・血清学的免疫異常や腎の超音波ならびにCTやMRIによる形態学的検査などの非侵襲的アプローチを優先し、腎生検の適応を慎重に判断しています。毎週,症例カンファレンスで全症例を検討し問題症例の治療方針は部長回診も行って討議しています。エビデンスに基づくのみならず,患者さんおひとりずつの病状を考慮した治療方針を決定しています。透析導入の適応についても院内の倫理指針を遵守し,原則的には診療科全体の同意を得て決定しています。
まず、詳細な尿検査の分析・腎機能検査の評価・血清学的免疫異常や腎の超音波ならびにCTやMRIによる形態学的検査などの非侵襲的アプローチを優先し、腎生検の適応を慎重に判断しています。毎週,症例カンファレンスで全症例を検討し問題症例の治療方針は部長回診も行って討議しています。エビデンスに基づくのみならず,患者さんおひとりずつの病状を考慮した治療方針を決定しています。透析導入の適応についても院内の倫理指針を遵守し,原則的には診療科全体の同意を得て決定しています。
主な疾患
腎不全
| 慢性腎臓病 (CKD) | 年の単位で徐々に腎機能が低下し、最終的には血液透析やCAPD (携帯型持続腹膜透析) などの腎代替療法を必要とする病気の総称で、糖尿病性腎症や慢性糸球体腎炎が最大の原因です。 |
| 急性腎障害 (AKI) | 日の単位で腎臓への血流が著しく減少したり(腎前性)、腎臓自体の組織破壊(腎性)や尿路系の通過障害(腎後性)のために尿が作れなくなり、急速に腎機能が低下する疾患の総称で、心疾患や手術後・薬剤による副作用・泌尿器科疾患など様々な病態から発症します。早期診断・早期治療すれば腎臓の機能は回復しますが、後にCKDに通じる可能性があります。 |
| 急速進行性糸球体腎炎 (RPGN) | 週~月の単位で進行する腎疾患の総称で、肺・腎症候群として呼吸器症状や血痰を伴うこともあります。可能な限り早期に腎生検を行って診断を確定して積極的に治療することで腎機能の回復を目指すことが重要です。 |
腎炎
| 急性糸球体腎炎 (PSAGN) | 扁桃炎などの後に発症することが多く、肉眼的血尿で気づくこともあります。一般に腎炎は治りますが、急性期は入院治療が必要です。 |
| 慢性糸球体腎炎 (CGN) | 日本ではIgA腎症が最も高頻度に認められます。反復する肉眼的血尿や検尿異常で発見されることが多い病気です。当院では扁桃摘出とステロイド・パルス療法を受けて頂くことが可能です。 |
ネフローゼ症候群
尿に大量の蛋白が漏れ出る病気です。むくみ(浮腫)や尿の泡立ちで来院される方もいます。腎生検を施行し、組織診断に基づいて、最適の治療方針を決定します。
| 原発性糸球体疾患 | 微小変化型・巣状糸球体硬化・膜性腎症・膜性増殖性腎炎などがあります。 |
| 二次性ネフローゼ症候群 | 膠原病[全身性エリテマトーデス(SLE)・ANCA関連血管炎・抗GBM抗体腎炎・糖尿病・アミロイドーシス・多発性骨髄腫などの全身疾患に伴って発症するものもあります。当院ではアミロイドの診断のために腹壁下脂肪生検や小唾液腺生検も行っています。 |
多発性嚢胞腎
常染色体優性多発性嚢胞腎は加齢とともに嚢胞が多発し腎臓が腫大して、70歳までに50%の方が透析に至ります。バソプレシン (=体液喪失時に尿量を減らすためのホルモン) が嚢胞を増大させることから、バソプレシンを抑えるトルバプタンという薬に嚢胞増大を抑制し腎機能低下を抑制する期待が高まっています。トルバプタンの適応を判断するには腎サイズを測定する必要があり、開始する際は入院が必要です。当院ではMRIを用いて腎サイズを測定します。「3泊4日のトルバプタン導入入院」はクリニカルパスで行います。
高血圧
腎臓が障害されると高血圧が発症すると同時に、血圧が高いと腎障害が加速される悪循環が形成されます。降圧目標130/80 mmHg未満を達成するのみならず論理的な降圧薬の選択も腎保護には欠かせません。診察室での血圧ではみつけることのできない夜間高血圧が寿命に及ぼす影響が大きいことが最近明らかとなっています 。
| 悪性高血圧/加速進行性高血圧 | 原因が何であれ、急激に血圧が上昇すると悪性サイクルに陥って腎不全に至ることがあります。時間や日の単位で血圧を低下させる治療を行えば腎機能も回復しますが放置すれば短期間で腎臓が悪くなります。 |
| 腎血管性高血圧/虚血性腎症 | 腎動脈が狭窄すると血圧が上昇します。両側の腎動脈が狭窄すると腎機能が低下し、この病態を虚血性腎症と呼びます。狭窄を解除すれば血圧は正常化して腎機能も回復する可能性があります。当科医師はこの診断に有用な腎動脈エコーのインストラクターも務めています。 |
| 本態性高血圧症 | 高血圧の90%以上を占める最も一般的な高血圧で遺伝的な素因を背景に発症します。臓器障害や循環器系リスクの重責状態を考慮して積極的適応となる降圧薬を選択し、降圧目標を決定しています。 |
| 原発性アルドステロン症 | 高血圧の5~20% の頻度とされているが本症と診断されず投薬されていることも少なくありません。当院ではスクリーニング検査から確定診断に至るまでの診断プロセスを実践しています。 |
主な治療法
| 慢性腎不全/腎炎 | レニン-アンデオテンシン系抑制薬を中心とした積極的降圧に、高脂血症治療薬(スタチン)やアスピリンを加えた集学的治療によって進行抑制を図ります。糖尿病性腎症の早期では、蛋白尿を消失させることを目指します。IgAでは扁桃摘出にステロイド・パルス療法を組み合わせて根治を目指します。 |
| ネフローゼ症候群 | 組織型・合併症・挙児希望に応じてステロイドと免疫抑制薬 (シクロホスファミド・カルシニューリン阻害薬・ミゾリビン・ミコフェノール酸モフェチル) を最適量で組み合わせて個別処方します。治療に反応し難い巣状糸球体硬化症に対してはLDLアフェレーシスも併用しています。 |
| 多発性嚢胞腎 | トルバプタンによる多発性嚢胞腎進行抑制療法のクリニカルパスを施行しています。この治療のために必要な腎サイズ測定を最先端のMRIで算出しています。 |
| 腎血管性高血圧/原発性アルドステロン症 | 経皮的腎動脈血行再建術や腹腔鏡下副腎腺腫摘出術も実施しています。高血圧患者さんに対して、おひとりずつの病態に応じたテーラーメイドの処方で臓器障害の改善や心血管合併症の予防に努めています。 |
| 末期腎不全 | 血液透析・CAPD・腎移植のいずれをも、患者さんの希望や病態に応じて選択できるような患者教育を徹底しています。もしも透析が必要となった際の手術も、腎不全にならぬようにともに頑張ってきた、よく理解し合えている医師が担当しますのでご安心下さい。 |
腫瘍腎臓内科外来について
2021年1月から、腎臓内科ががん患者さんの治療、QOL(生活の質)向上に貢献することを目標に腫瘍腎臓内科外来を開設しました。開設の準備として当院での現状について調査したところ、化学療法を受ける患者さんの中でもともと腎機能の低下した患者さんが多いこと、化学療法中の腎機能悪化の割合や電解質異常の発症率が高いことが分かりました。
【外来日時】水曜日 【場所】内科10診 【担当医】村島 美穂
特色
・急性腎障害の原因の鑑別と治療を行います。(場合により腎生検の適応も)
・化学療法開始後に、急性腎臓障害を起こした場合に、抗がん剤を再投与できるかどうかの判断に寄与します。
・慢性腎臓病合併患者のがん治療に協力します。
化学療法室で行われた化学療法9218例を対象とした調査
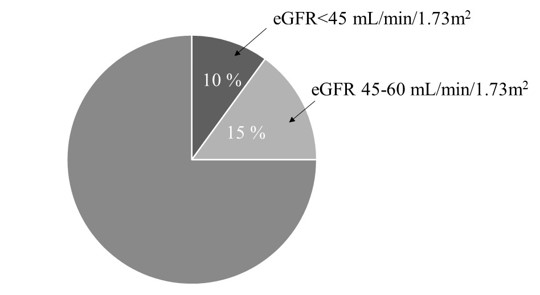
化学療法開始前のベースラインデータ
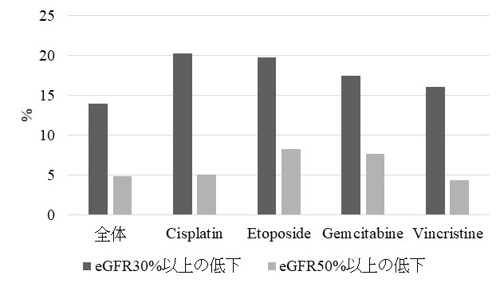
化学療法中開始3か月以内の腎機能低下発症率
化学療法開始前にeGFRが60mL/min/1.73m2未満(腎機能が正常の約60%未満に相当)の患者さんは全体の25%、尿蛋白が(2+)以上の患者さんは10%でした。化学療法開始から3か月以内に腎機能(eGFR)が30%以上低下した割合は13.9%と高率でした。
診療実績
腎臓病領域多岐にわたる診療実績がございます。
| 診療実績 (件数/年) | 2017年 | 2018年 | 2019年 | 2020年 | 2021年 | 2022年 | 2023年 |
| 腎生検 | 68 | 58 | 64 | 39 | 47 | 51 | 44 |
| 透析導入 | 37 | 47 | 47 | 55 | 45 | 38 | 44 |
| シャント手術 | 60 | 76 | 30 | 61 | 60 | 38 | 49 |
腎生検
直近の数年間の腎生検数 (自施設でなく関連病院で行った生検数を提示なさる病院も少なくありませんが実際の当院実績をお示しします) は概ね年間60件です。
5~7 日間のクリニカルパス入院で行っています。
5~7 日間のクリニカルパス入院で行っています。
シャント(透析バスキュラーアクセス)治療
腎機能が低下してしまった方の血清クレアチニン値が少しでも下がるようにあらゆる手を尽くしますがもしも透析が必要となった際のシャント手術は『腎不全にならぬように共に頑張ってきた、理解し合えている腎臓内科医師』が担当しますのでご安心下さい。
さらに当院では手術をした後も透析に至らない努力を決して諦めません。
自己血管内シャント 、人工血管内シャント、PTA のほかに長期留置透析カテ、中心静脈リザーバ、CAPDカテ留置術などを行っています。
さらに当院では手術をした後も透析に至らない努力を決して諦めません。
自己血管内シャント 、人工血管内シャント、PTA のほかに長期留置透析カテ、中心静脈リザーバ、CAPDカテ留置術などを行っています。
透析・移植
年間 40~50 件の新規透析導入を行っています。
新規導入以外の血液浄化療法 (他院維持透析患者さんの合併症:循環器内科・心臓血管外科など・炎症性腸疾患や膠原病へのアフェレーシス治療)を含めると年間約2000件の透析治療を行っています。
腹膜透析・腎移植も血液透析と同等に重視し円滑に実践しています。
新規導入以外の血液浄化療法 (他院維持透析患者さんの合併症:循環器内科・心臓血管外科など・炎症性腸疾患や膠原病へのアフェレーシス治療)を含めると年間約2000件の透析治療を行っています。
腹膜透析・腎移植も血液透析と同等に重視し円滑に実践しています。
臨床研究のご案内(オプトアウト)
当院では大学病院としての特殊性から「医学部実習及び医学研究への御協力のお願い」を掲示しておりますが日常診療で得られたデータを患者さんに伏せて研究目的に用いることはございません。研究にあたっては2つの手続きを取っています。1つめは「前向き研究」です。患者さんに検査や治療を行う場合に事前に研究についてご説明してからデータの収集を行うものです。2つめは「後ろ向き研究」です。既に「研究のためではなく通常の臨床上必要な検査・治療」を施行済みのデータを解析する研究です。研究のために検査や治療を行うものではございません。前向き研究については当院の臨床研究開発支援センターのHPで参照できます。後向き研究は『患者さんの個人情報脅かし・不利益は一切生じない』ことから不同意の意思表示や質問等を賜る連絡先の明示を公表することが求められており,オプトアウトとよばれています。ご希望があれば他の研究対象者の個人情報及び知的財産の保護に支障がない範囲内で研究計画書・関連資料を閲覧することが出来ますのでお申出下さい。また試料・情報が当該研究に用いられることに患者さんや代理人の方にご了承頂けない場合は研究対象としませんのでお申出ください。研究への御協力に同意頂けない場合でも患者さんに不利益が生じることは決してございません。
スタッフ紹介
(令和6年8月1日現在)
| 役職 | 氏名 | 専門分野 |
| 部長・教授 | 濱野 高行 | 日本内科学会(認定内科医、総合内科専門医・指導医) 日本腎臓学会(専門医・指導医) 日本透析医学会(専門医・指導医) 米国腎臓学会(ASN) 欧州腎臓透析移植学会(ERA-EDTA) 日本骨代謝学会 日本骨粗鬆症学会 国際腎臓学会 |
| 腎臓内科副部長・助教 | 水野 晶紫 | 日本内科学会(認定内科医・指導医・総合内科専門医) 日本腎臓学会 (専門医・指導医) 日本透析医学会 (専門医) 日本リウマチ学会 (専門医・指導医) 日本高血圧学会 日本超音波医学会 |
| 人工透析部副部長 医局長・助教 |
友斉 達也 | 日本内科学会(認定内科医、総合内科専門医) 日本腎臓学会(専門医・指導医) 日本透析医学会(専門医) 日本リウマチ学会(専門医) 日本高血圧学会 |
| 病院助教 | 春日井 貴久 | 日本内科学会(認定内科医) 日本腎臓学会(専門医) 日本透析医学会(専門医) |
| 病院助教 | 鈴木 皓大 | 日本内科学会(内科専門医) 日本腎臓学会(専門医) |
| 診療指導非常勤講師 | 村島 美穂 | 日本内科学会(認定内科医、総合内科専門医) 日本腎臓学会(専門医、指導医) 日本透析医学会(専門医、指導医) 日本臨床腎移植学会 腎代替療法専門指導士 American Board of Internal Medicine(アメリカ内科学会専門医) American Board of Nephrology(アメリカ腎臓専門医) American College of Physicians American Society of Nephrology |
| 非常勤医師 | 柴田 裕子 | 日本内科学会(認定内科医) |

よろしくお願いいたします
腎臓内科について詳しく知りたい方
外来担当者一覧
外来診察日ならびに担当医師についてはこちらをご覧ください。
